[Author]by April Dembosky.
KQED California Report/New America Media
[/Author]
SAN FRANCISCO — Bob Martínez ha estado hospitalizado en muchas ocasiones y el equipo médico lo trata como uno más en la cafetería.
“¡Todos ellos me conocen!”, nos dice. “Si fuera hoy día me dirían: ¿Cómo le va, señor Martínez?’”
Martínez tiene 81 años, un vendedor de seguros jubilado desde hace tiempo. En los últimos años, ha tenido más de una docena de cirugías en su rodilla derecha, incluyendo la amputación de un pie, resultado de una diabetes severa. Su trastorno cardiaco ha garantizado casi media docena de intervenciones. Tras una de sus operaciones recientes, él dijo que ya era suficiente.
“Estoy muy enfermo y cansado de estar en hospitales”, dice inclinando la cabeza. “No quiero regresar nunca más. Dije: Dios, nunca más, nunca más.”
Fue entonces cuando el equipo hospitalario le propuso, a través de Sutter Health para enviar gente a cuidarlo en su hogar, el programa de Administración de Enfermedad Avanzada (AIM), diseñado para personas como Martínez con múltiples enfermedades crónicas.
Mantener a los pacientes fuera del hospital
No es un hospicio. Es para gente cuyo diagnóstico no rebasa los seis meses de vida. Este programa es para la población pre-hospicio, para las personas que están en sus últimos 18 meses de vida. El programa AIM asigna un equipo de médicos, enfermeras y trabajadores sociales para ayudar a la transición de los pacientes a sus hogares luego de estancias hospitalarias, manejo de los medicamentos y un cuidado minuciosamente coordinado en la casa y a través del teléfono, para ayudar a los pacientes a mantenerse lejos de los hospitales.
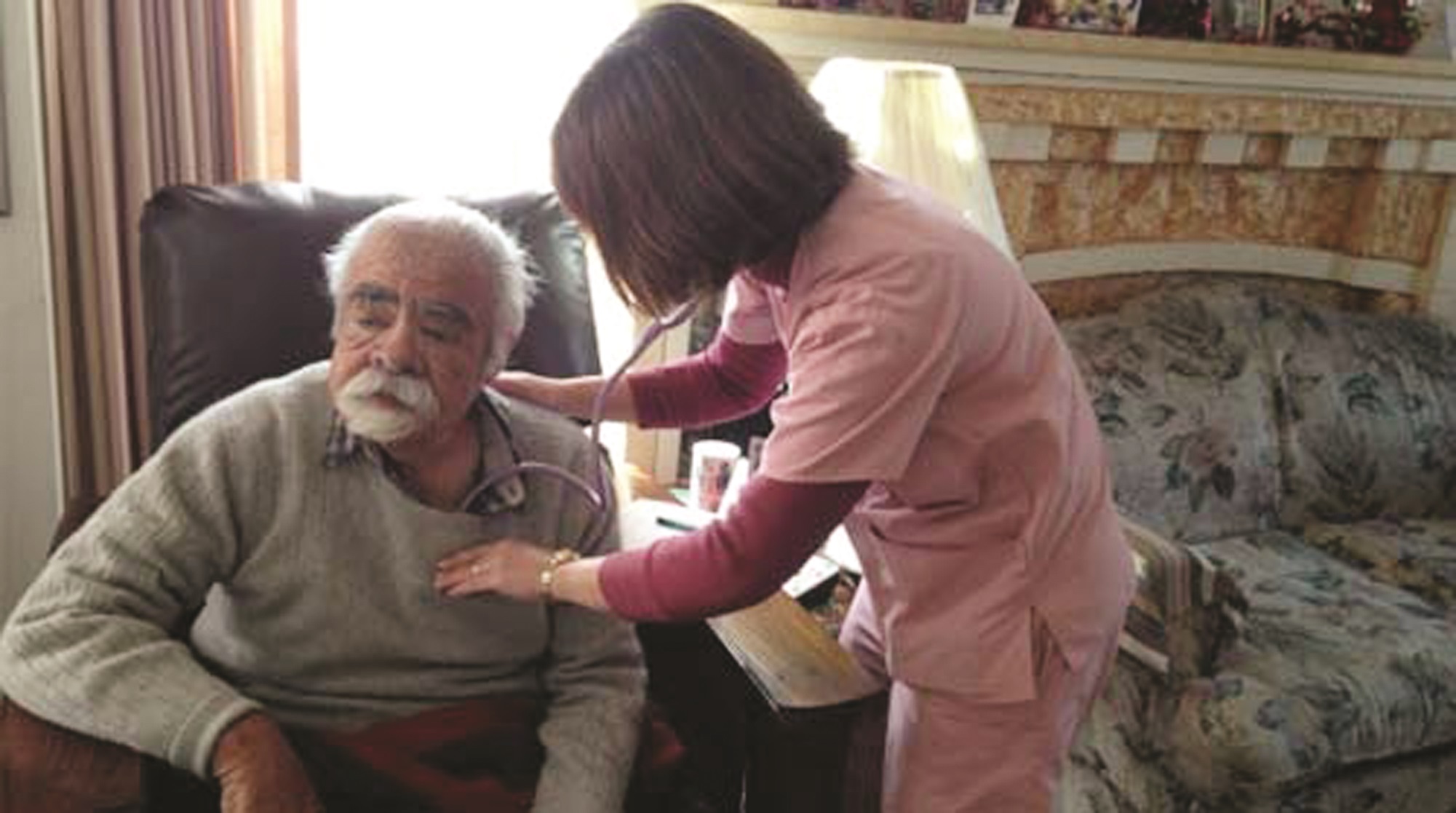
La enfermera de Martínez Aileen Capuyan y la trabajadora social Ally Chu van a su casa en Oakland una vez a la semana.
“¿Tiene tos? ¿Siente que le falta el aliento?”, pregunta Capuyan mientras escucha los pulmones de Martínez.
Él se sienta en el sillón café de cuero en su sala al tiempo que ella le toma la temperatura y le checa la presión sanguínea. Entretanto, Chu está en la cocina hablando con Jimmy, el hijo de Martínez, quien lo cuida. Jimmy está preparando tamales. Luego Chu y Capuyan intercambian lugares, de modo que cada una pueda hablar con ambos hombres.
La mayor parte de la visita transcurre hablando: sobre el dolor de la rodilla de Martínez, cómo van sus juegos de dominó en el centro para personas mayores y sobre cosas más sensibles cómo qué sucederá cuando su salud empeore: qué tipo de cuidados quiere y no quiere al final de su vida.
“No quiero que me resuciten”, dice Martínez. “Cuando llegue mi tiempo, déjenlo.”
Los fundadores del programa AIM esperan que estas visitas regulares creen la confianza necesaria para que los pacientes hablen abiertamente de estas cuestiones. La directora ejecutiva del programa, Betsy Gornet dice que esto evita las decisiones apresuradas que no capturan los valores reales de las personas.
“Pasar 15 minutos en un consultorio médico o en un ICU en una crisis no es necesariamente la forma para hacer un plan de cuidados avanzados”, señala. “Sabemos que un diálogo con el tiempo ayuda al fomento de la información correcta.”
Dice que eso significa que los pacientes obtienen el cuidado que desean y ayuda antes de que sus condiciones alcancen un nivel de crisis.
“Hemos podido manejar consistentemente una reducción de 30% de visitas a la sala de emergencias por estos pacientes, una reducción de 70 al 80% de los días de ICU y una reducción de 50% en hospitalizaciones.”
Esto a su vez ha representado un ahorro de dinero.
“Hemos observado una disminución del costo del cuidado de 3,600 a 5,000 dólares por paciente en el curso de 90 días”, afirma.
“La Muerte de los Paneles de la Muerte”
Esta plática ha suscitado encarnizados debates en Washington. Hasta 2009, la idea de los doctores hablándoles a sus pacientes sobre sus deseos del fin de sus vidas concitó temores hacia el cuidado racional de los “paneles de la muerte”.
Pero hoy día el tono está cambiando, según el cabildero de política sanitaria, Andrew MacPherson.
“Asistimos a la muerte de los paneles de la muerte”, sostiene. “Estamos en un lugar totalmente nuevo.”
Afirma que los legisladores están teniendo discusiones bipartidistas que en verdad replantean el camino americano de la muerte, especialmente ahora, cuando más y más políticos acompañan a sus propios padres hacia el final de sus vidas.
“Son historias personales”, dice MacPherson. “Las historias personales sobre su madre, sobre su padre, están poniendo la cuestión sobre la mesa y la gente dice que necesitamos un sistema de salud que sea responsivo hacia los valores y preferencias de los pacientes que están seriamente enfermos.”
Él afirma que las autoridades en Washington están contemplando el programa de Sutter como un modelo que puede ser reproducido a lo largo del país. El programa Medicare, que paga por el cuidado de salud para las personas mayores de 65 años, le dio al programa AIM 13 millones de un fondo creado por la Ley de Cuidado Accesible (Obamacare). A cambio, ellos quieren ver que el programa genere ahorros para Medicare de al menos 29 millones.
“La cuestión es si se filtra o no se filtra hacia afuera”, dice Suzanne Delbanco, directora ejecutiva del grupo no lucrativo Catalizador para la Reforma del Pago.
El donativo de Medicare es parte de la política del gobierno de evadir gastos médicos sobre la base de pago por servicios, que según Delbanco incentiva a los doctores a ordenar más pruebas y procedimientos para elevar sus ingresos. En su lugar, está creciendo el interés por desarrollar más modelos holísticos de pago como “cuidar los gastos de gestión”, “lotes de pago” y “ahorros compartidos”, que recompensen a los doctores con base en la atención general que ofrecen y en los resultados si mejoran sus pacientes.
“Es casi como si pasáramos de un menú a la carta a un alimento previamente fijado cuando pagas una cantidad fija por todos tus platillos”, dice Delbanco.
Dos grandes desconocidos
Pero hay dos grandes desconocidos.
En primer lugar, no está claro si estos nuevos modelos de cuidado de la salud en verdad costarán menos a largo plazo. “No estamos seguros si van a resultar financieramente benéficos en un esfuerzo por disminuir nuestros costos de salud”, dice Delbanco.
En segundo, Sutter debe encontrar la manera de operar el programa AIM que tenga mejores resultados. Cuando Sutter ahorra dinero de Medicare, al reducir las operaciones y las visitas ER, asesta un golpe financiero a sus propios ingresos. Muchos de los nuevos servicios que brinda para alcanzar esos ahorros –la coordinación telefónica, determinados cuidados en casa y servicios sociales– no son rembolsados en el sistema de pago de Medicare.
Sutter se negó a revelar sus costos de operación o cifras presupuestarias para el programa AIM, aunque la federal Agencia del Cuidado y de la Calidad de la Salud reportó un costo de 9 millones en promedio por paciente.
La directora ejecutiva de AIM, Betsy Gornet, dice que el programa opera con pérdidas en algunas regiones y se ha mantenido gracias a donativos de fundaciones y a las inversiones de Sutter. Pero su objetivo este año, como parte de la donación gubernamental, es volverse autosustentable y proponer un nuevo modelo de pago para Medicare que equilibre el ahorro del gobierno y que mantenga su programa en los negocios.
“Queremos otorgar el cuidado correcto al paciente correcto en el momento correcto”, dice Gornet. Ello ayudará a todos a ahorrar recursos.”
Gornet afirma que el objetivo último es mantener a pacientes como Bob Martínez en forma tan confortable y vibrante como sea posible hasta que alcance el final de su vida.
Martínez dice que ha pensado en la muerte muy tardíamente, especialmente tras la muerte de su esposa Josie hace dos años –en casa, al lado de su esposo–.
“Dios tiene un plan para todos, diferentes planes, dice Martínez. “Algunos mueren en casa, otros mueren en el hospital. Yo quiero estar en casa como ella. Si llega a ocurrir. Pero de cualquier manera, lo tomaré de todos modos. Ahora sólo quiero estar con ella.”
Martínez murió en mayo. Estaba en su casa, en la sala, rodeado de su familia.
April Dembosky produjo este reportaje de “California Report” de KQED’s con el apoyo de MetLife Foundation Journalists in Aging Fellowships, un programa de New America Media (NAM) y la Gerontological Society of America. Visite la página web de KQED’s para esuchar su reporte radifónico.
Para más sobre el cuidado hacia el fin de la vida, vea también el sitio web especial de NAM “Palliative and Hospice Care”, patrocinado por la California Health Care Foundation.